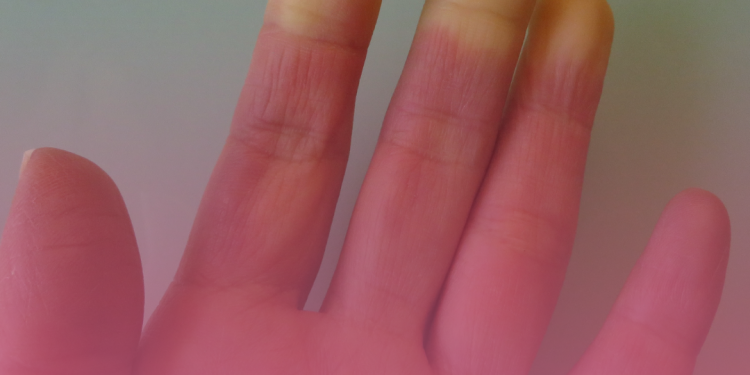
Esclerose Sistêmica (ES) é uma doença autoimune crônica inflamatória, que acomete principalmente os pequenos vasos sanguíneos, a pele, as articulações, podendo evoluir para fibrose e perda de função de órgãos internos, como o esôfago, pulmão, coração e rins.23807
Existem dois tipos de ES: a forma limitada, na qual lentamente a diminuição da elasticidade da pele envolve mãos e antebraços, pernas e pés, face e pescoço; e a difusa – que rapidamente acomete braços, coxas, tronco e abdome. Em até 10% dos casos, a Esclerose Sistêmica envolve primeiro o pulmão ou o esôfago, antes do aparecimento do espessamento e da aderência da pele aos tecidos mais profundos.
O que é esclerodermia?
A Esclerodermia (“pele dura”) é uma doença autoimune, que significa um desequilíbrio do sistema imunológico. Isto ocorre quando há uma predisposição genética e é desencadeado por exposição a fatores ambientais, como stress, tabagismo e condições pró-inflamatórias (drogas, infecções, alimentos). O papel do sistema imunológico é garantir a proteção contra invasores externos, como vírus e bactérias.
Nas doenças autoimunes, à medida que ocorre uma ativação do sistema imunológico inflamação, e dano às estruturas internas do organismo podem ocorrer. Existem dois tipos de Esclerodermia: a forma localizada, que afeta exclusivamente a pele, seja na forma de placas (morféia) ou como uma faixa em membro superior ou inferior (linear) ou em face (“golpe de sabre”) e a forma sistêmica, que é denominada Esclerose Sistêmica, que afeta a pele e os órgãos internos.
O que é esclerose sistêmica?
Esclerose Sistêmica (ES) é uma doença autoimune crônica inflamatória, que acomete principalmente os pequenos vasos sanguíneos, a pele, as articulações, podendo evoluir para fibrose e perda de função de órgãos internos, como o esôfago, pulmão, coração e rins. Existem dois tipos de ES: a forma limitada, na qual lentamente a diminuição da elasticidade da pele envolve mãos e antebraços, pernas e pés, face e pescoço; e a difusa – que rapidamente acomete braços, coxas, tronco e abdome.
Em até 10%dos casos, a Esclerose Sistêmica envolve primeiro o pulmão ou o esôfago, antes do aparecimento do espessamento e da aderência da pele aos tecidos mais profundos. Pode variar muito em termos de atividade e gravidade. Para alguns pacientes representa apenas um incômodo, enquanto para outros pode tornar-se mais grave, mas de modo geral, afeta a rotina habitual. Atualmente, existem medicações que retardam a evolução da doença e auxiliam no controle dos sintomas, mas ainda não há cura para a Esclerodermia.
Quem pode desenvolver esclerose sistêmica?
A Esclerose Sistêmica acomete cerca de 276 pessoas por milhão de norte-americanos, e cerca de 20 novos casos por milhão são diagnosticados por ano. Apesar de poder ocorrer em pessoas de qualquer idade, raça e sexo, mulheres negras entre 30 e 50 anos, com antecedentes familiares de Esclerodermia ou outra doença autoimune, têm mais chance. Por conta da dificuldade no diagnóstico, no Brasil não dispomos de números exatos.
Qual causa da esclerose sistêmica?
Como nas outras doenças autoimunes, a causa da Esclerose Sistêmica permanece indefinida, mas resulta de predisposição genética, estimulação do sistema imunológico por infecções virais, bacterianas e por exposição a fatores ambientais como tabagismo, drogas, corpos estranhos e materiais sintéticos. Além destes, fatores hormonais provavelmente estão relacionados com a Esclerose Sistêmica, daí a ocorrência 4-9 vezes maior em mulheres e antes da menopausa.
O que ocorre em um organismo com esclerose sistêmica?
A patogênese é muito complexa e as manifestações clínicas parecem resultar de três processos diferentes e complementares:
1) comprometimento grave da pequena circulação, com endurecimento das paredes vasculares e lesão, sem reparo adequado, ocasionando diminuição de oxigênio e nutrientes do sangue para os tecidos;
2) fibrose com excessiva e progressiva deposição de colágeno e outras substâncias que compõem a pele e órgãos internos, causando inflamação, cicatrização e disfunção;
3) desregulação da imunidade, levando à produção de autoanticorpos ou à falha na inativação de imune complexos que atacam o próprio organismo.
Como suspeitar de esclerose sistêmica?
Qualquer indivíduo, mas principalmente mulheres e homens jovens, que apresente mudança de cor de extremidades – Fenômeno de Raynaud, especialmente de dedos, associada ou não a dolorimento, inchaço, vermelhidão e calor – artrite, geralmente em mãos e pés, e/ou diminuição da elasticidade da pele dos dedos e face, deve procurar auxílio médico, para investigar ESCLEROSE SISTÊMICA, através da realização de exames como a capilaroscopia periungueal e a pesquisa de autoanticorpos nucleares (AAN ou FAN).
Recentemente, reumatologistas norte-americanos e europeus uniram-se e propuseram algumas manifestações, físicas ou diagnosticadas por exames, muito típicas ou particulares da doença, para facilitar a suspeição da doença.
Como confirmar o diagnóstico da esclerose sistêmica?
Se a capilaroscopia periungueal for compatível com microangiopatia, particularmente o padrão SD, e/ ou o FAN vier positivo, especificamente os padrões nucleolar ou centromérico, o paciente deve ser encaminhado para o reumatologista que buscará confirmar ou descartar a ESCLEROSE SISTÊMICA, ou associá-la a outras patologias, através da história clínica e do exame físico.
A solicitação de exames de rotina – sangue ou urina, e específicos, como perfil reumatológico, endoscopia digestiva alta, prova de função pulmonar, ecodoppler cadiograma, entre outros, dependerão da necessidade diagnóstica, de avaliação de atividade, comprometimento orgânico ou lesão por drogas.
Como se trata a esclerose sistêmica?
Como as demais doenças autoimunes, o tempo deve ser nosso aliado, e o diagnóstico precoce e a boa condução fazem a diferença entre o distúrbio imunológico e a doença, entre as manifestações iniciais e as sequelas, e impactam na sobrevida e na qualidade de vida dos pacientes.
Esclerose Sistêmica? – Comprometimento cutâneo como a esclerose sistêmica pode afetar a pele?
A pele espessada e endurecida é uma das alterações mais características da esclerose sistêmica e é consequência da fibrose progressiva, decorrente de uma maior concentração de colágeno nas camadas da pele. O colágeno é uma substância presente naturalmente na pele e em outros órgãos e que contribui para a manutenção da firmeza e a para a cicatrização de feridas.
Na doença, as células responsáveis pela produção do colágeno estão desreguladas e produzem uma quantidade excessiva dessa substância. O comprometimento da pele geralmente começa pelas extremidades (mãos e pés) e pode progredir para outras áreas, como braços, pernas, face, tronco e abdome.
Entretanto, a extensão e intensidade do acometimento varia entre os pacientes, alguns apresentando comprometimento restrito aos braços, pernas e face (forma limitada da doença) e outros com comprometimento mais generalizado, envolvendo o tronco e o abdome (forma difusa).
Frequentemente essa piora é mais acentuada nos primeiros dois anos da doença e alguns pacientes podem apresentar uma melhora espontânea nos anos subsequentes. Mais recentemente foi descrita uma forma da doença onde não há acometimento da pele, denominada ES sinescleroderma.
Quais são as principais alterações na pele de uma pessoa com Esclerose Sistêmica?
– Na fase mais inicial da doença, antes do desenvolvimento da fibrose propriamente dita, o paciente pode perceber um edema (inchaço) nas extremidades, o qual pode ser acompanhado de dor/desconforto, vermelhidão, calor e prurido (coceira).
– Pode haver mudança na coloração da pele, com a presença de algumas áreas mais escuras (hiperpigmentação) e outras mais claras (hipopigmentação).
– O endurecimento da pele nas mãos, assim como a fibrose de tecidos mais profundos (como músculos e tendões), pode provocar dificuldade na movimentação dos dedos e aparecimento de contraturas.
– Da mesma forma, a fibrose da pele da face pode provocar diminuição da capacidade de abertura da boca (microstomia). Essa alteração pode levar a grande dificuldade da higiene oral.
– As telangiectasias são manchas vermelhas causadas pelo alargamento (dilatação) de pequenos vasos na pele. Essas lesões são mais frequentes nas mãos e no rosto, embora também possam aparecer em outros locais, como o tronco. Apesar de não provocarem dor, essas manchas podem incomodar pela alteração estética.
– O ressecamento da pele é muito comum e pode ser decorrente da destruição de glândulas responsáveis pela lubrificação da pele.
– O prurido (coceira) é uma queixa frequente dos pacientes, principalmente nas fases iniciais da doença e está relacionado a alterações locais, como o ressecamento da pele, e à liberação de substâncias como histamina e outras substâncias inflamatórias.
– Pequenos depósitos de cálcio podem ocorrer nos dedos, sobre os cotovelos, joelhos e em outros lugares e são chamados de calcinose. Dependendo da localização, eles podem causar problemas, como desconforto, limitação funcional e predisposição a úlceras.
Quais os cuidados recomendados para o tratamento da pele na esclerose sistêmica?
1 – Utilizar hidratante após o banho e reaplicar nas mãos sempre que lavá-las.
2 – Dar preferência para sabonetes e xampus hipoalergênicos e sem fragrância.
3 – Durante o banho, utilizar água morna; água muito quente pode contribuir para o ressecamento da pele, enquanto a água fria pode desencadear crise de Raynaud.
4 – Usar protetor solar com FPS mínimo de 15.
5 – Evitar contato direto com álcool e outras substâncias irritantes, como produtos de limpeza.
6 – Sempre que possível, utilizar luvas na manipulação desses produtos.
7 – Evitar tecidos mais ásperos ou irritativos, como lã. Evitar excesso de exposição ao frio ou calor.
8 – Manter as unhas aparadas para evitar ferimentos ao coçar a pele. O uso de loções à base de cânfora ou mentol pode trazer algum conforto nos casos de prurido.
9 –Uso de produtos cosméticos pode ser um bom artifício para disfarças as alterações de cor na pele e as telangiectasias.
10 – Evitar o tabagismo. Programar visitas regulares ao dentista.
11 – Realizar exercícios suaves com as mãos, com o objetivo de manter a flexibilidade e melhorar a circulação local.
Que medicamentos e outros tipos de tratamento podem ser usados no tratamento do comprometimento da pele?
O uso de medicamentos e a indicação de procedimentos estéticos devem ser sempre orientados pelo médico. – Para alívio do prurido, o uso de produtos tópicos como cremes ou pomadas ou até mesmo de antialérgicos pode ser benéfico em algumas situações. Entretanto, tendo em vista o risco de efeitos colaterais, essa indicação deverá ser avaliada pelo médico.
Os resultados de procedimentos específicos como fototerapia e terapia com laser para o tratamento da fibrose e de lesões como as telangiectasias são ainda controversos. Sua indicação deve ser avaliada e discutida com o dermatologista – Excepcionalmente, a remoção cirúrgica dos depósitos de cálcio pode ser uma opção nos casos em que a localização da calcinose provoca grande desconforto ou incapacidade.
Entretanto, deve-se ter em mente a possibilidade de recidiva. Não existe uma medicação específica para o tratamento da fibrose de pele. O uso de medicamentos, como corticosteroides e imunossupressores, apresenta indicação restrita no tratamento da pele e deverá ser individualizado, levando-se em consideração a extensão do comprometimento, a duração da doença e a presença de outros órgãos envolvidos. Benefícios e potenciais riscos deverão ser discutidos com o médico antes da escolha do tratamento mais apropriado.
Fenômeno de Raynaud – O que é?
É uma condição clínica na qual ocorre hiperreatividade dos vasos sanguíneos da periferia do corpo (mãos, pés, orelhas, nariz), que se fecham quando em contato com estímulos como o frio, estresse emocional, uso de algumas medicações como descongestionantes, anfetaminas, derivados da ergot (medicamentos para enxaqueca) e alguns quimioterápicos como a bleomicina, que provocam uma interrupção do fluxo sanguíneo.
Inicialmente os locais comprometidos se apresentam pálidos (esbranquiçados), pela redução abrupta do fluxo sanguíneo, após cianóticas (roxas) com a permanência prolongada da obstrução da circulação. Quando o fluxo é restabelecido, ficam eritematosas (avermelhadas).
O fenômeno de Raynaud pe frequente? Quando ocorre?
A prevalência geral de Fenômeno de Raynaud na população é de 3 a 5%, a partir de estudos populacionais, nos diferentes grupos étnicos. A presença de Fenômeno de Raynaud é maior ou menor de acordo com o clima das diferentes regiões geográficas. A temperatura ambiental interfere na frequência e na gravidade dos “ataques”, variando significativamente entre o inverno e o verão.
Pode acometer pessoas que não tenham esclerose sistêmica?
O Fenômeno de Raynaud pode ser classificado como primário, quando não há nenhuma doença sistêmica subjacente que provoque esta manifestação clínica. Entre os indivíduos com Fenômeno de Raynaud Primário, há um grande percentual que tem história familiar positiva para a mesma condição, cerca de 30%.
O Fenômeno de Raynaud é classificado como secundário quando existe uma doença associada. Pode estar presente nas outras doenças reumáticas, mas é mais frequente na Esclerose Sistêmica, acometendo 98% dos pacientes. Na maioria dos casos, o Fenômeno de Raynaud é a primeira manifestação da doença.
É possível diferenciar o fenômeno de Raynaud primário e secundário?
Clinicamente, o Fenômeno de Raynaud secundário é mais grave e pode apresentar complicações como feridas e perda das polpas digitais. Não existe um exame laboratorial específico que possa diferenciar com certeza o Fenômeno de Raynaud Primário do Secundário.
O exame que detecta precocemente a diferença é a Capilaroscopia Periungueal. É um exame útil, de fácil realização e não invasivo, e que nos permite, a partir da observação dos capilares da região periungueal (pequenos vasos sanguíneos desta região), fazer o diagnóstico diferencial entre Fenômeno de Raynaud Primário e Secundário.
O que aparece na capilaroscopia de pacientes com esclerose sistêmica?
No Fenômeno de Raynaud Primário os pequenos vasinhos costumam estar normais na sua forma, número e padrão de fluxo sanguíneo. No Fenômeno de Raynaud Secundário costuma-se observar redução do número normal destes vasos na região examinada (áreas desvascularizadas), presença de pequenos sangramentos ao redor dos vasos e interrupção do fluxo sanguíneo.
Estas alterações constituem o que chamamos de padrão SD, encontrado em mais de 90% dos pacientes com Esclerose Sistêmica. Outras doenças reumáticas podem apresentar Fenômeno de Raynaud e alterações à capilaroscopia.
Quais são as principais causas do fenômeno de Raynaud?
As causas de Fenômeno de Raynaud podem ser:
- Doenças Reumáticas: Esclerose Sistêmica Doença Mista do Tecido Conjuntivo Síndrome de Sjögren Lúpus Eritematoso Sistêmico Artrite Reumatóide
- Doenças Metabólicas: Hipotireoidismo
- Lesões de Nervos Periféricos: Síndrome do túnel do carpo Síndrome do Desfiladeiro torácico
- Doenças Vasculares Oclusivas: Doença arterial periférica
- Doenças Profissionais: Uso prolongado de ferramentas vibratórias
- Medicações: anti-histamínicos, efedrina, epinefrina, anfetaminas, derivados da ergot, bleomicina
Como é o tratamento do fenômeno de Raynaud?
1. Educação do paciente: Informar as causas, métodos para evitar exposição aos seus agentes desencadeantes e agravantes, evitar FRIO, aquecimento do corpo com o uso de roupas apropriadas, meias, luvas e chapéus, evitar traumatismos nas mãos, evitar estresse emocional e ansiedade, evitar uso de agentes vasoconstritores como as drogas descritas acima, evitar TABAGISMO, se puder evitar uso de estrógenos e beta-bloqueadores.
2. Terapia Medicamentosa: Não está indicada em todos os casos. Fenômeno de Raynaud Primário: está indicada se os ataques forem intensos causando danos aos tecidos, alterando a qualidade de vida do paciente e comprometendo a habilidade para realizar tarefas da vida diária. Fenômeno de Raynaud Secundário: está recomendada a terapia medicamentosa para evitar ataques graves, danos teciduais e ulcerações digitais que podem ter um impacto significativo na vida dos pacientes, geralmente provocando muita dor e limitação funcional. – Vasodilatadores: nifedipina, diltiazem e amlodipino. – Losartan – Sildenafil – Outros: Fluoxetina, Cilostazol, Prazosin
Úlceras digitais, como evitar e tratar?
As úlceras digitais são feridas que surgem por alteração na perfusão sanguínea das extremidades, principalmente nas polpas dos dedos das mãos e pés. A gravidade e o mau controle do Fenômeno de Raynaud está diretamente ligado ao surgimento das úlceras. Quanto mais arroxeadas as mãos e pés ficarem, maior chance de surgirem úlceras digitais.Seu surgimento tem um impacto significativo na qualidade de vida dos pacientes, geralmente provocando muita dor e limitação funcional.
Como evitar as úlceras?
É muito importante que os episódios de fenômeno de Raynaud estejam controlados. Para isto, além do tratamento medicamentoso, é importante proteger a pele durante as atividades da vida diária, utilizando luvas para proteger as mãos. Os pés também necessitam estar aquecidos e protegidos, sendo que o uso de meias e sapatos fechados são também recomendados. Não fumar! A nicotina faz com que os vasos sanguíneos se estreitem piorando a circulação e favorecendo o aparecimento de úlceras digitais.
Como tratar as úlceras?
É necessário manter a área afetada limpa e protegida. Os curativos são importantes para manter a ferida protegida. Em alguns serviços de saúde (postos, ambulatórios, hospitais) há profissionais de enfermagem que orientam e acompanham sua realização. As úlceras são muito dolorosas e podem apresentar infecção, principalmente quando a pele ao redor fica mais inchada e avermelhada ou quando há saída de pus.
Comunique seu médico para analgesia adequada e avaliação da necessidade de antibioticoterapia. É muito importante que a úlcera seja devidamente tratada pois se houver infecção, pode ocorrer complicações graves como perda de tecido ou amputação da área afetada.
Medicação pode ajudar?
Vasodilatadores. Os medicamentos utilizados para controlar o fenômeno de Raynaud são fundamentais na cicatrização das úlceras pois melhoram a oxigenação dos tecidos. Existem vasodilatadores potentes como Sildenafila e Bosentana que podem ser prescritos pelo médico quando há úlceras digitais.
Analgésicos. As úlceras vêm acompanhadas de muita dor e desconforto. Seu médico poderá prescrever analgésicos como dipirona, paracetamol, anti-inflamatórios e até derivados de opioides.
Antibioticoterapia. Como normalmente as úlceras ocorrem nas mãos e nos pés, regiões que ficam mais expostas, pode ocorrer infecção na área afetada. Qualquer infecção deve ser tratada com antibióticos. O médico fará a orientação do uso correto do antibiótico e a sua duração.
Internação hospitalar. Quando a úlcera é grave e tem infecção associada, pode haver necessidade de internação para antibioticoterapia endovenosa e avaliação.
As vezes a circulação fica muito comprometida, causando uma perda de tecidos na extremidade da úlcera, sendo necessário um procedimento cirúrgico chamado desbridamento, que remove os tecidos mortos, ou amputação. Mais importante do que o tratamento das úlceras digitais é evitar que elas apareçam. Manter-se sempre aquecido, alimentar-se bem, tomar bebidas quentes nos intervalos das refeições, evitar contato com ar frio, usar roupas adequadas (luvas, casacos, gorros e meias) e utilizar vasodilatadores quando necessário, melhoram a circulação e previnem as feridas.
Envolvimento do trato gastrointestinal na esclerose sistêmica
Os pacientes com esclerose sistêmica apresentam sintomas de envolvimento do trato digestivo, sendo o esôfago o órgão mais freqüentemente atingido na doença. A camada muscular do aparelho digestivo sofre modificações devido à deposição de colágeno, que leva a fibrose, dificultando o movimento peristáltico. O movimento peristáltico é o que faz a comida, ou o bolo alimentar, se mover da boca em direção parte final do intestino, o reto.
Como se manifesta o envolvimento esofágico?
A dificuldade para engolir os alimentos é chamada disfagia, sensação de que o alimento fica parado em algum lugar entre a boca e o estômago. O depósito de colágeno no tubo digestivo faz com que este não consiga mandar a comida adiante. Pacientes também podem se queixar de sensação de queimação ou azia e tosse, devido ao refluxo de ácido do estômago para o esôfago, causado pela incompetência do esfíncter inferior do esôfago. O esfíncter é um anel que fecha a passagem entre o esôfago e o estômago, que quando enfraquecido, perde sua função.
As comidas e bebidas que pioram o refluxo devem ser evitadas como o álcool, a cafeína, o chocolate, as frituras, as comidas gordurosas ou apimentadas e a cebola. Comer devagar, em pequenas porções, em intervalos menores de tempo, mastigando bem a comida e tomando pequenos goles de água, são medidas que ajudam a reduzir o refluxo. Colocar tijolos ou tacos para elevar a cabeceira da cama é uma medida simples, que evita o refluxo a noite. Medicamentos que previnem o refluxo devem ser usados.
Como se manifesta o envolvimento do estômago?
A sensação de plenitude gástrica ou de estar satisfeito com pequenas porções de alimentos, pode ocorrer, pois o estômago não consegue se esvaziar tão rapidamente como deveria. Sintomas comuns sâo náuseas, indigestão e eructação. No estômago pode se encontrar vasos dilatados, chamados telangiectasias, sendo que estes vasos podem sangrar. Esta alteração é conhecida como estômago de melancia. Perda de apetite e perda de peso podem ocorrer.
Como se manifesta o envolvimento intestinal?
Os pacientes com acometimento intestinal podem apresentar diarreia ou constipação, na mesma frequência. A diarreia ocorre por um super crescimento das bactérias que existem no intestino normalmente. Quando há uma diminuição tão importante na movimentação do intestino, em que as fezes ficam retidas, pode ocorrer a obstrução intestinal, que exige tratamento médico imediato. Em estados mais avançados da doença pode haver incontinência fecal, complicação mais rara, na qual ocorre perda das fezes de modo involuntário.
Conclusão:
Nem todos os acometidos pela doença irão apresentar todas as manifestações acima descritas e para todos estes sintomas existem medidas terapêuticas.O importante é que o médico e o paciente tenham um diálogo aberto.
Acometimento cardíaco na esclerose sistêmica
O envolvimento cardíaco pela doença pode estar presente em até 40% dos pacientes. Esta frequência aumentou graças aos melhores recursos diagnósticos, com exames mais sensíveis. Muitos pacientes acometidos não têm sintomas.Os sintomas e a gravidade dependem do local e do tipo de acometimento.
Como a esclerose sistêmica pode afetar o coração?
Pode haver envolvimento do miocárdio (músculo do coração), sistema de condução e pericárdio (membrana que envolve o coração). O envolvimento das valvas já foi descrito, mas é raro. Pode ocorrer também o acometimento das artérias pulmonares levando a hipertensão pulmonar. O acometimento do miocárdio ocorre por alterações circulatórias e fibrose que podem levar a uma restrição no enchimento das câmaras do coração e dificuldade na contratilidade.
Isto compromete a chegada e a distribuição de sangue para o resto do corpo, o que é conhecido como insuficiência cardíaca. Os principais sintomas são inchaço nas pernas, falta de ar e tontura. O envolvimento do sistema de condução se dá por fibrose e inflamação do tecido que controla os batimentos cardíacos, podendo levar a palpitações (arritmias), tontura e desmaio. O pericárdio também pode ser acometido por fibrose e pode apresentar derrame (aumento de líquido na membrana), o que só dá sintomas em aproximadamente 10% dos casos, como falta de ar, dor torácica e febre.
Como é o tratamento do acometimento cardíaco?
Os imunossupressores usados no tratamento da doença (Metotrexato, Azatioprina, Micofenolato, Ciclofosfamida) ajudam a controlar a inflamação e a fibrose também no coração. Quando há acometimento do Sistema de condução podem ser necessários antiarrítmicos. No acometimento do miocárdio, muitas vezes, é necessário o uso de anti-hipertensivos e diuréticos utilizados na insuficiência cardíaca. Quando há derrame no pericárdio, pode haver melhora com anti-inflamatórios, mas se a quantidade é importante, pode ser necessário um procedimento cirúrgico que retira o líquido, chamado janela pericárdica.
O que é hipertensão pulmonar?
A Hipertensão Pulmonar é um aumento da pressão nos vasos sanguíneos que levam o sangue do coração aos pulmões para ser oxigenado. Esta elevação da pressão pode ocorrer por diversas causas, mas, na Esclerose Sistêmica, é mais comum que seja por endurecimento dos vasos.Pode acometer até 10 a 15% dos pacientes. O aumento da pressão dificulta a passagem do sangue e sua oxigenação, levando a cansaço aos esforços e, quando o quadro está mais avançado, inchaço nas pernas e falta de ar mesmo em repouso.
Qual o tratamento da hipertensão pulmonar?
O tratamento se baseia em vasodilatadores como o Sildenafil, o Bosentan e o Ambrisentan, que ajudam a controlar a pressão arterial pulmonar e melhoram a falta de ar. Em alguns casos, são necessários diuréticos, que diminuem o inchaço e reduzem a sobrecarga sobre o coração. O uso de oxigênio inalatório também pode ser indicado para auxiliar na oxigenação.
Quais os principais exames para investigar o acometimento cardíaco?
A investigação é feita através de exames como:
- Eletrocardiograma: avaliação dos batimentos e do ritmo cardíaco.
- Ecocardiograma: exame de imagem que mede o tamanho das câmaras cardíacas e avalia sua contratilidade, função das valvas, o pericárdio e estima a pressão nas artérias pulmonares.
- Ressonância Nuclear Magnética Cardíaca: exame de imagem mais detalhado do coração que pode inclusive mostrar as áreas de inflamação e fibrose.
Cateterismo cardíaco: medida direta da pressão nas artérias pulmonares, necessária para confirmação de hipertensão pulmonar Todos os pacientes com Esclerose Sistêmica são submetidos a Ecocardiograma periódico para avaliação, mesmo quando não apresentam sintomas.
Acometimento pulmonar na esclerose sistêmica?
O oxigênio é fundamental para manter todas as reações que envolvem o metabolismo das células do organismo. Os pulmões são responsáveis por oxigenar o sangue que vem de todas as partes do corpo até o coração. Este sangue chega aos pulmões, vindo do coração, é oxigenado e volta ao coração, de onde é distribuído novamente aos tecidos do corpo.
Como os pulmões podem ser afetados?
Em alguns pacientes, pode ocorrer inflamação e espessamento (fibrose) da parede por onde o oxigênio passa para chegar aos pequenos vasos sanguíneos dos pulmões (capilares). Isto faz com que haja maior dificuldade na oxigenação.
Este é o principal acometimento pulmonar na Esclerose Sistêmica e é conhecido por fibrose pulmonar ou pneumopatia intersticial, podendo aparecer em até 90% dos pacientes. O acometimento da pleura (membrana que envolve os pulmões) também pode ocorrer, porém é raro. Costuma se manifestar com dor torácica e pode dar tosse e febre.
Quais são os sintomas da fibrose pulmonar?
Os sintomas dependem da extensão dos pulmões que foi afetada. Quando o acometimento é discreto, podem não haver sintomas. Pacientes que têm acometimento mais importante podem ter falta de ar aos esforços e, em alguns casos, até ao repouso. Outro sintoma frequente é a tosse, que normalmente é seca. A tosse seca também pode ser um dos sintomas do refluxo gastroesofágico, para esta diferenciação, seu médico deve ser consultado.
Quais exames são necessários para avaliação pulmonar?
Raio X de tórax: mostra a fibrose pulmonar já estabelecida, não sendo um bom exame para avaliar quadros iniciais e pouco sintomáticos.
Tomografia Computadorizada de Alta Resolução de Tórax: é o principal exame de imagem para diagnóstico e acompanhamento. Permite avaliar a extensão e o tipo de acometimento (vidro fosco ou fibrose).
Prova de função pulmonar (espirometria): é usada para avaliar e acompanhar a limitação da expansão pulmonar decorrente da fibrose.
Exames para avaliar oxigenação do sangue: oximetria e gasometria arterial.
Como é o tratamento do acometimento pulmonar?
– Cessar tabagismo – Otimizar o tratamento do refluxo gastroesofágico.
– Manter as vacinas, principalmente contra Pneumococo e Influenza (gripe) em dia, para evitar infecções pulmonares.
– Tratamento imunossupressor: está indicado em alguns casos para controlar a inflamação e a fibrose pulmonar.
– Oxigenioterapia: utilizada quando a oxigenação está comprometida.
Qual é o tratamento medicamentoso utilizado na esclerose sistêmica e por quanto tempo eu vou precisar me tratar?
Devemos lembrar que trata-se de uma doença autoimune inflamatória crônica, com diversas formas de apresentação e envolvimento dos órgãos e sistemas do nosso corpo onde há um desarranjo do sistema imunitário próprio da Esclerose sistêmica (ES) podendo desencadear uma inflamação de alguns órgãos associado a alterações dos vasos sanguíneos com prejuízo para a circulação e fibrose levando a um endurecimento dos tecidos.
Assim, uma vez diagnosticada a doença, deve-se fazer o acompanhamento continuado com o reumatologista e, em algumas situações, multidisciplinar com outros especialistas e profissionais de áreas da saúde. Os medicamentos ou tratamentos que controlam a doença são os que buscam regular essa autoimunidade exagerada (conhecidos com imunossupressores), estes diminuem a inflamação e suas consequências para os outros órgãos e os que tratam as alterações vasculares da doença (conhecida como a vasculopatia da doença) e que podem ajudar a controlar ou reduzir a fibrose.
Os medicamentos da classe dos imunossupressores utilizados para essa doença funcionam como reguladores do sistema imunitário tentando controlar a reação exagerada particular dessa doença. Na reumatologia também são chamados de medicamentos antirreumáticos modificadores de doença também usados em outras doenças reumáticas, estes podem ser sintéticos ou fabricados por engenharia biológica (conhecidos como agentes biológicos ou apenas como “biológicos”).
Há de se considerar que a ES é uma doença rara, onde não existem tantos estudos como em doenças mais frequentes. Assim algumas dessas medicações, apesar de mostrarem efeitos benéficos nos estudos realizados e quando utilizadas na prática clínica, ainda não têm sua aprovação em bula ou em protocolos clínicos. Os mais utilizados atualmente e que fazem parte desse grupo de imunossupressores são: ciclofosfamida, metotrexato, azatioprina, micofenolato e rituximabe.
Outros imunossupressores também podem ser utilizados a depender de cada caso. Há ainda a possibilidade de atuar no sistema imunológico através do transplante de medula óssea em casos muito bem selecionados e em centros específicos devido à complexidade e os riscos que estão associados a essa modalidade terapêutica.
O outro grupo de medicamentos que buscam melhorar a circulação dos tecidos que pode estar reduzida por aumento exagerado da contração desses vasos ou endurecimento de suas paredes são os vasodilatadores. Os vasodilatadores mais utilizados e que comprovaram efeitos positivos nos estudos e na prática são: inibidores da enzima conversora de angiotensina (captopril e enalapril), nifedipina, anlodipina, losartana, sildenafila, bosentana e análogos de prostaciclina (esses últimos ainda não estão aprovados no Brasil).
Existe ainda a necessidade do tratamento de comorbidades que podem estar associadas a doença como é o caso de medicamentos que melhorem a motilidade intestinal ou das doenças cardiovasculares que também são fundamentais no controle global da doença diminuindo suas complicações.
Como a doença tem várias formas clínicas e, dentro dessas, a possibilidade ou não de envolvimento de determinado órgão ou tecido, em cada paciente específico, a decisão para o uso de cada uma dessas modalidades de tratamento depende de uma avaliação criteriosa do risco e do benefício individualizado para cada paciente sempre de forma compartilhada (médico e paciente), com o objetivo de controlar as alterações do sistema imunológico, dos vasos sanguíneos e da fibrose dos tecidos.
Muito se avançou no tratamento da Esclerose sistêmica e há uma perspectiva de que surjam novos tratamentos efetivos para a doença. Hoje há formas de diagnóstico muito precoce. Sabemos que o quanto antes iniciado o uso desses medicamentos específicos ainda em fases iniciais da doença, maior e melhor é a resposta ao tratamento.
Embora o tratamento precoce seja, logicamente, mais eficaz em controlar e prevenir as sequelas da doença, tratando em qualquer momento consegue-se melhorar significativamente a manifestação da doença e, portanto, a qualidade de vida dos pacientes. O objetivo ideal e possível do tratamento é o de controlar totalmente a doença e suas consequências. Por ser uma doença crônica o seu tratamento também deve ser.
Os medicamentos específicos são seguros para uso a longo prazo e os possíveis efeitos colaterais devem ser prevenidos ou controlados durante as consultas. Após o controle adequado da doença, é necessário manter o tratamento específico por um tempo prolongado. Em alguns casos, é possível diminuir ou até suspender os medicamentos. Essa decisão será avaliada cautelosamente pelo seu reumatologista que, mesmo no caso de suspensão das medicações, deverá continuar o acompanhamento, fazendo reavaliações clínicas e com exames complementares regularmente para detectar possíveis recaídas ou novas manifestações da doença.
Direito e saúde
Recentemente, o Supremo Tribunal Federal começou a definir as regras básicas e os parâmetros a serem adotados para a concessão de medicamentos ou tratamentos de saúde não oferecidos pelo Sistema Único de Saúde (SUS) nem integrantes do protocolo de alto custo.
O direito a saúde está inserido na Constituição Federal, pois faz parte dos direitos sociais constitucionalmente garantidos. Trata-se de um direito público, uma prerrogativa jurídica indisponível assegurada à generalidade das pessoas, assim estabelece o art 196 da CF\88. A tutela do direito a saúde se apresenta de diversas formas, dentre elas está a proteção a saúde que se caracteriza como um direito individual, de tratamento e recuperação de uma determinada pessoa. A questão do fornecimento de medicamentos e tratamentos pelo Estado se inclui, obviamente, na faceta de proteção à saúde.
O Estado possui o dever de garantir o direito a saúde, uma vez que a saúde se tipifica como um bem jurídico indissociável do direito à vida, é certo que o Estado tem o dever de tutelá-la. Neste contexto destacamos a criação da Lei 8.080/ 90, que regulamenta o Sistema Único de Saúde (SUS) determinando as diretrizes da saúde em nosso país, mediante a criação do SUS, foram delimitadas as funções das esferas governamentais na busca da saúde, considerando o município como responsável imediato pelo atendimento.
O Poder Público, qualquer seja a esfera institucional no plano da organização federativa brasileira, não pode se mostrar indiferente ao problema da saúde da população, sob pena de incidir, ainda que por censurável omissão, em grave comportamento inconstitucional.
A interpretação da norma constitucional não pode se dar no sentido de uma simples promessa inconsequente. O SUS não deve atuar como uma rede sem sentido, sem compromisso social. A precariedade do sistema público de saúde, aliada ao insuficiente fornecimento de remédios gratuitos ocasionou no nascimento do fenômeno da “judicialização da saúde”.
Ora, em sendo o direito à saúde indissociável do direito à vida, torna-se inconcebível a recusa no fornecimento gratuito de remédios e/ou tratamentos a paciente em estado grave e sem condições financeiras de custear as respectivas despesas.
As recentes decisões judiciais determinando o fornecimento de remédios e/ou tratamentos não oferecidos pelo Sistema Único de Saúde, inclusive a título de tutela antecipada e mediante a cominação de multa diária, tem representado um gesto solidário de apreço à vida e à saúde das pessoas, especialmente daquelas que nada tem, exceto a própria vida e dignidade.
O Estado começou a ser obrigado a fornecer gratuitamente remédios de alto custo que não constam da lista do SUS àqueles que os reclamarem. A divisão de tarefas entre os entes governamentais e a organização do Sistema Único de Saúde não podem obstaculizar o direito do indivíduo à percepção de medicamentos e/ou tratamentos indispensáveis.
O simples fato de um medicamento e/ou tratamento ser caro ou não estar incluído no protocolo do SUS não é justificativa para a sua não concessão. A Constituição Federal de 1988, estabeleceu em seus artigos 23 e 196, a responsabilidade solidária dos entes federados (União, Estados, Distrito Federal e Municípios) para o fornecimento dos serviços de saúde, ficando sob o encargo desses a sua promoção, proteção e recuperação.
Com efeito, conforme salientam Castro, Lino e Vieira (2008, p.104), apesar de o legislador mencionar o Estado como garantidor da saúde pública no art. 196 do texto constitucional, a obrigação não foi imposta apenas a esse, ao contrário, “utilizou-se a palavra ESTADO no intuito de englobar tanto os
Estados-membros, quanto à União e o Município, vez que ambos têm o dever promover o bem estar social, garantindo educação, saúde e segurança a todos os cidadãos”. Por isso, torna-se imperioso exigir do Estado, entendido nas suas três esferas, que cumpra com o seu papel constitucional de garantir o acesso ao direito à saúde conforme a ordem constitucional, não permitindo, desta feita, diferenciação de classes, aumentando cada vez mais as desigualdades sociais existentes.
Isso depõe não só contra a Constituição Federal brasileira, mas também contra as Declarações, Pactos e Tratados Internacionais de direitos humanos assinados pelo Brasil, e, sobretudo, contra todos os esforços da cidadania brasileira de construir um país mais justo, democrático e com menos desigualdades sociais.
Texto direito e saúde: Yasmin Buriti Dantas Ferreira – ADV/Membro da Comissão de defesa do Consumidor e dos Direitos Coletivos da OAB/PB
- Confira todas as informações no website: Sociedade Brasileira de Reumatologia baixe a cartilha gratuitamente online, para leitura no celular, tablet ou computador.
- Siga nas redes sociais a Sociedade Brasileira de reumatologia
- Facebook: https://www.facebook.com/sbreumatologia/
- Instagram: https://www.instagram.com/sbreumatologia/
FONTE: Sociedade Brasileira de Reumatologia
CartilhaSBR-Esclerose-Sistemica
Descubra mais sobre Artrite Reumatóide
Assine para receber nossas notícias mais recentes por e-mail.